Zatrzymać proces niszczenia wysp trzustkowych to cel, jaki stawiają sobie naukowcy pracujący nad nowoczesnymi terapiami cukrzycy typu 1. Blisko sukcesu są badacze z Katedry i Klinika Pediatrii, Diabetologii i Endokrynologii Gdańskiego Uniwersytetu Medycznego.
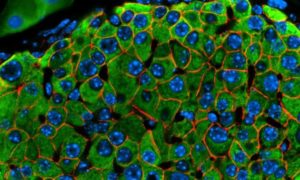
Niszczenie komórek beta wysp trzustkowych przez własny system immunologiczny leży u podłoża cukrzycy typu 1. Zatrzymanie procesu autoimmunologicznego daje nadzieję na przyczynowe leczenie tej choroby. fot. Archiwum
Obecnie najskuteczniejszą metodą leczenia cukrzycy typu 1 jest stosowanie osobistych pomp insulinowych. „Pompy insulinowe najlepiej sprawdzają się w grupie najmłodszych dzieci. W grupie młodzieży pompy niestety nie są już tak skuteczne, gdyż młodzi ludzie nie zawsze przestrzegają zasad ich stosowania, a nierzadko ich pomysły przerastają nasze, lekarzy, wyobrażenia” – mówi prof. dr hab. med. Małgorzata Myśliwiec, kierownik Katedry i Klinika Pediatrii, Diabetologii i Endokrynologii Gdańskiego Uniwersytetu Medycznego przewodnicząca Sekcji Pediatrycznej Polskiego Towarzystwa Diabetologicznego.
A może prewencja?
Ponieważ leczenie cukrzycy typu 1 jest niezwykle trudne, naukowcy próbują zastosować różne metody prewencji. „Prewencja pierwotna cukrzycy polega na modyfikacji czynników środowiskowych u dzieci z grupy ryzyka zachorowania na cukrzycę typu 1 (tj. pochodzących z rodzin, w których występuje ta choroba). Dotychczas badano m.in. zastosowanie u tych pacjentów odpowiednich probiotyków, witaminy D, czy odpowiedniej mieszanki mlecznej (hydrolizatu mleka krowiego). Wyniki tych eksperymentów nie są oszałamiające. Profilaktyka wtórna czyli podawanie insuliny osobom z grupy ryzyka cukrzycy typu 1 nie sprawdza się zupełnie. Największe nadzieje wzbudza dziś tzw. profilaktyka trzeciorzędowa, prowadzona u osób z już stwierdzoną cukrzycą. Jej celem jest przedłużenie remisji choroby – stanu, który pojawia się naturalnie w przebiegu cukrzycy, po około 6 miesiącach od ujawnienia się klinicznego choroby (jest to tzw. miodowy okres). Przedłużenie okresu remisji można osiągnąć poprzez zahamowanie procesu autoimmunologicznego, co ochroniłoby pozostały, niezniszczony rezerwuar komórek beta. Niezależnie prowadzone są badania dotyczące możliwości regeneracji komórek beta. Jeśli udałoby się połączyć obie metody tj. przedłużenie okresu remisji z regeneracją komórek beta, prawdopodobnie odnieślibyśmy zwycięstwo nad cukrzycą” – wyjaśnia prof. Myśliwiec.
Wielce obiecująca terapia komórkowa
Pomysłów na to, jak przedłużyć okres remisji cukrzycy jest kilka. Należą do nich m.in.: zastosowanie szczepionki GAD-65 (dezaktywującej autoreaktywne limfocyty T CD8, które niszczą komórki beta trzustki), wykorzystanie przeciwciała anty-CD3 czy rituksymabu będącego przeciwciałem anty-CD20.
Innym, obecnie badanym sposobem jest zastosowanie limfocytów T regulatorowych (regulujących aktywność limfocytów T). „Wyniki naszych badań wskazują, że niedobór lub zaburzona funkcja immunosupresyjna limfocytów T regulatorowych CD4+CD25+ (Treg) jest powodem rozwoju reakcji autoimmunologicznych skierowanych przeciw wyspom trzustki. Podjęliśmy próbę podaży namnożonych wcześniej autologicznych limfocytów Treg pacjentom w bardzo wczesnej fazie rozpoznania cukrzycy typu 1. Warunki hodowli i separacji limfocytów Treg zostały tak zaprojektowane, że z niewielkiej liczby tych komórek wyizolowanych z krwi pacjenta udaje się ich uzyskać około 1 miliarda. Celem projektu jest wprowadzenie do leczenia nowotarskiej pierwszej na świecie terapii komórkowej w leczeniu cukrzycy typu 1 w okresie „prediabetes”. Uzyskano pierwsze obiecujące wyniki badań. Dwuletnie obserwacje po podaniu namnożonych limfocytów Treg u dzieci z wczesną rozpoznaną cukrzycą typu 1 wykazano lepiej zachowaną funkcję komórek beta trzustki mierzoną poziomem C-peptydu w porównaniu do grupy pacjentów, która nie otrzymała limfocytów Treg. Dobowe dawki insuliny w grupie dzieci, u których zastosowaną terapię komórkową były istotnie niższe, a czterech pacjentów nie wymagało podaży insuliny.
Pierwsze wyniki badań budzą nadzieję, że być może podaż tych komórek w okresie „prediabetes” zatrzyma lub przynajmniej zwolni proces niszczenia wysp trzustkowych przez autoagresywne limfocyty T w okresie poprzedzającym wystąpienie klinicznych objawów cukrzycy” – mówi prof. Małgorzata Myśliwiec.
Leczenie skojarzone
Zupełnie nowym pomysłem jest skojarzone zastosowanie terapii komórkowej z wykorzystaniem limfocytów Treg oraz przeszczepu wysp trzustkowych. „Chodzi o to, że u pacjenta po transplantacji wysp trzustkowych, proces autoimmunologiczny, który doprowadził do zniszczenia jego własnych komórek beta, wciąż trwa. Po przeszczepie może się aktywować i skierować się przeciwko przeszczepionym komórkom beta. Aby temu zapobiec, można by przeszczepiać wyspy trzustkowe otoczone autologicznymi, namnożonymi limfocytami Treg, które chroniłyby przeszczep przed destrukcyjnym działaniem układu immunologicznego” – wyjaśnia prof. Myśliwiec.
Droga do wdrożenia tych idei do rutynowej praktyki klinicznej jest wciąż jednak daleka.
Droga do wdrożenia tych idei do rutynowej praktyki klinicznej jest wciąż jednak daleka.

