Moderator: prof. Magdalena Durlik
Uczestnicy: prof. Ryszard Gellert, prof. Andrzej Więcek, prof. Tomasz Zdrojewski


Prof. Tomasz Zdrojewski i współ.
Zdecydowany sukces w kontroli nadciśnienia tętniczego u osób starszych i najstarszych w ostatniej dekadzie w Polsce – wyniki badania PolSenior2
Cel. Celem pracy była ocena zmian w rozpowszechnieniu, wykrywaniu i skuteczności leczenia nadciśnienia tętniczego (NT) w ostatniej dekadzie w Polsce u osób w wieku 65 lat i więcej.
Metody. Porównano wyniki uzyskane w dwóch narodowych przekrojowych badaniach: PolSenior, wykonanym w latach 2008–2009, i PolSenior2, wykonanego w latach 2018–2019 i zakończonego przed pandemią COVID-19. W obu identycznie realizowanych projektach zbadano reprezentatywne próby starszych mieszkańców Polski: 4950 osób w wieku 65–104 lata w badaniu PolSenior i 5057 osób w wieku 65–106 lat w badaniu PolSenior2.
Ciśnienie tętnicze krwi mierzyły pielęgniarki podczas dwóch oddzielnych wizyt w domu badanych osób. Podczas każdej wizyty ciśnienie mierzono trzykrotnie, stosując trzy rodzaje mankietów w zależności od obwodu ramienia. Zgodnie z aktualnymi zaleceniami ESC/ESH podczas każdej wizyty wartość ciśnienia skurczowego (systolic blood pressure – SBP) i rozkurczowego (diastolic blood pressure – DBP) obliczano jako średnią z pierwszego i drugiego pomiaru SBP i DBP. NT rozpoznawano, gdy w trakcie każdej z dwóch wizyt średnie SBP wynosiło co najmniej 140 mmHg i/lub średnie DBP wynosiło co najmniej 90 mmHg lub jeśli badany przyjmował leki hipotensyjne z powodu rozpoznanego uprzednio NT. Zmierzono także parametry antropometryczne, pytano o świadomość NT oraz wszystkie stosowane leki.
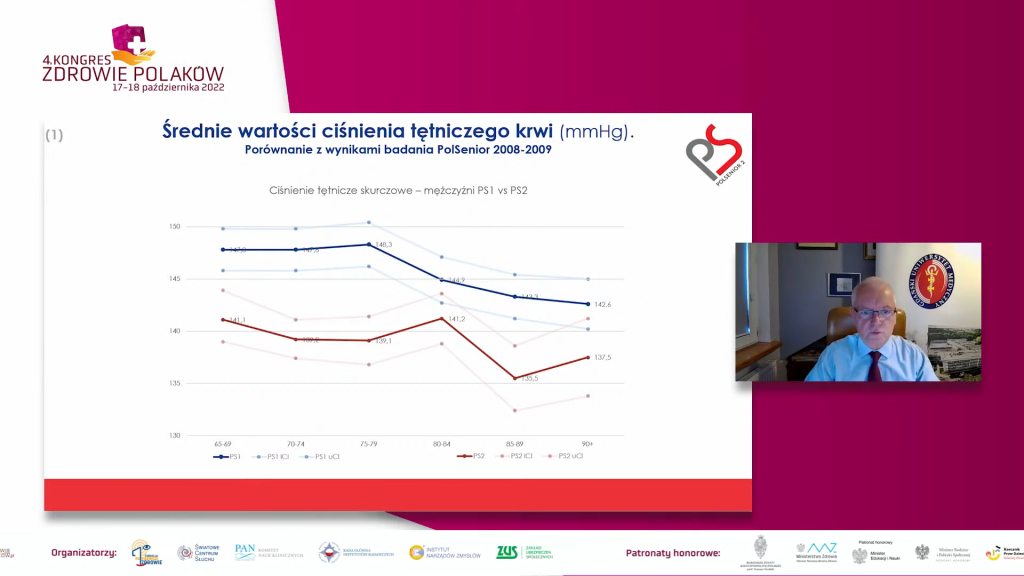
Wyniki. W dekadzie od badania PolSenior 2008–2009 do badania PolSenior2 2018–2019 stwierdzono w populacji osób w wieku 65+ znaczną redukcję SBP wynoszącą 7,4 mmHg u kobiet (z 146,5 mmHg do 139,1 mmHg) i 6,9 mmHg u mężczyzn (z 1469 mmHg do 140,0 mmHg) oraz DBP równą 7,7 mmHg u kobiet (z 85,7 mmHg do 78,0 mmHg) i 4,0 mmHg u mężczyzn (z 83,2 mmHg do 79,2 mmHg). We wszystkich 5-letnich kategoriach wieku od 65 do ponad 90 lat znacznej redukcji, co najmniej o 4,7 do 7,1 mmHg, uległo SBP i DBP. Rozpowszechnienie NT u osób w wieku 65 i więcej lat w analizowanym okresie nie zmieniło się i wynosi ok. 78 proc.
Odsetek osób świadomych NT wzrósł w ostatniej dekadzie u kobiet z 79,6 proc. do 84,6 proc., oraz u mężczyzn z 70,2 proc. do 78,1 proc. – w obu badaniach był wyższy u kobiet niż u mężczyzn. Wśród wszystkich chorych z NT odsetek pacjentów z dobrą kontrolą ciśnienia krwi (<140/90 mmHg) wzrósł u kobiet z 25,1 proc. do 35,3 proc., zaś u mężczyzn z 19,9 proc. do 32,2 proc.
Tylko co ósma starsza osoba w Polsce ma wartości ciśnienia krwi w granicach ciśnienia optymalnego lub prawidłowego.
Wnioski
W ostatniej dekadzie osiągnięto duży postęp w kontroli NT u seniorów w Polsce. Odsetek chorych z dobrze kontrolowanym NT wzrósł w kraju przez 10 lat o prawie 40 proc. Znaczna redukcja SBP i DBP w całej populacji 65+ oraz tak duży wzrost odsetka osób z NT, w tym po 80. i 90. roku życia, skutecznie leczonych stanowi bardzo korzystną zmianę. Niemniej w dalszym ciągu istnieje duża rezerwa dla poprawy sytuacji, ponieważ tylko co trzeci chory ma w naszym kraju dobrą kontrolę nadciśnienia, a główne wskaźniki dotyczące rozpowszechnienia i kontroli NT w porównaniu do liderów na świecie można uznać co najwyżej za dostateczne.
Opracowanie: prof. Tomasz Zdrojewski, prof. Andrzej Więcek, dr Łukasz Wierucki, mgr Kacper Jagiełło, Przemysław Ślusarczyk, dr hab. Małgorzata Mossakowska, prof. Jerzy Chudek, dr n. med. Barbara Wizner, dr hab. Piotr Bandosz, prof. Tomasz Grodzicki

Prof. Andrzej Więcek
Epidemiologia i czynniki ryzyka chorób nerek w wieku podeszłym.
Wyniki badania PolSenior i PolSenior2
W związku z systematycznym starzeniem się populacji krajów rozwiniętych na świecie wskazane jest dokonywanie okresowych analiz stanu zdrowia populacji w wieku podeszłym. W Polsce w ostatnich kilkunastu latach przeprowadzono dwa duże badania w tym zakresie: PolSenior (w latach 2008–2009) oraz PolSenior2 (w latach 2018–2019). W każdym z tych badań populacyjnych ocenie stanu zdrowia poddano odpowiednio około 5000 oraz 6000 osób w wieku powyżej 60. roku życia. W analizie obejmującej tylko osoby powyżej 65. roku życia (definicja starości wg WHO) wykazano w badaniu PolSenior, że częstość występowania przewlekłej choroby nerek w tej populacji polskiej wynosi 29,4 proc., znacząco więcej niż średnio w całej populacji (około 10–12 proc.). Na uwagę zasługuje również fakt, że tylko 3,2 proc. tych osób była świadoma występowania u nich przewlekłej choroby nerek.
Warto również podkreślić, że częstość występowania przewlekłej choroby nerek rosła znamiennie wraz z wiekiem badanej populacji i w poszczególnych okresach wieku 65–69, 70–74, 75–79, 80–84, 85–89 oraz ≥ 90 wynosiła odpowiednio: 18,1 proc., 27,0 proc., 34,0 proc., 47,1 proc., 56,5 proc. oraz 67,8 proc.
Chorzy z przewlekłą chorobą nerek charakteryzowali się większą współchorobowością obejmującą zwłaszcza większą częstość występowania nadciśnienia tętniczego, cukrzycy oraz chorób układu sercowo-naczyniowego.
Wyniki badania PolSenior pozwoliły na ustalenie następujących wniosków:
• wiek jest niezależnym czynnikiem ryzyka występowania przewlekłej choroby nerek w populacji polskiej;
• świadomość występowania przewlekłej choroby nerek w populacji osób starszych w Polsce jest bardzo mała;
• podobnie u osób młodszych jak również w starszym wieku gorsza czynność nerek może przyczynić się do zwiększenia ryzyka powikłań sercowo-naczyniowych i skrócenia czasu przeżycia.
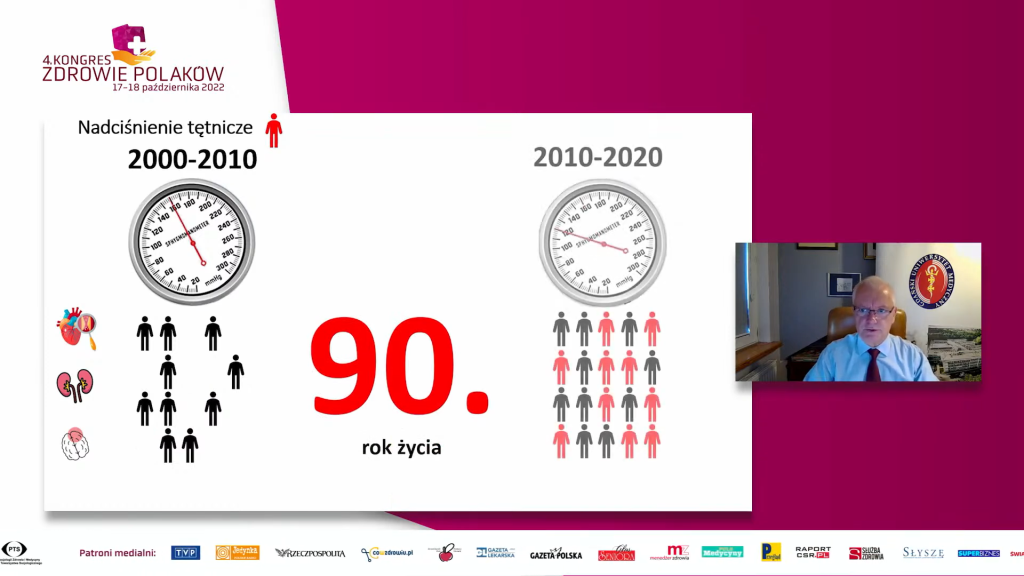
Badanie PolSenior2 wykonano 10 lat po przeprowadzeniu badania PolSenior wg takiej samej metodologii badania, ale w innej populacji osób starszych w Polsce. W badaniu tym wykazano, że w odróżnieniu od okresu 2008–2009 w latach 2018–2019 częstość występowania przewlekłej choroby nerek w populacji osób powyżej 65. roku życia w Polsce istotnie zmniejszała się – z 29,4 proc. do 21,3 proc. Takie istotne zmniejszenie występowania przewlekłej choroby nerek wykazano we wszystkich badanych przedziałach wieku u kobiet i u mężczyzn.
W badaniu PolSenior2 wykazano ponadto, że przewlekła choroba nerek u osób w wieku powyżej 65. roku życia występowała częściej u kobiet niż u mężczyzn (odpowiednio 22,0 proc. oraz 20,1 proc.), częściej u mieszkańców wsi (21,6 proc.) niż w miastach pow. 200 tys. (20,3 proc.) oraz u osób z wykształceniem podstawowym lub niepełnym podstawowym (31,0 proc.) niż u osób z wykształceniem wyższym (13,1 proc.).
Wyniki badania PolSenior2 mogą sugerować, że zmniejszenie częstości występowania przewlekłej choroby nerek w ostatnich latach jest wynikiem zwiększenia wiedzy na temat dużej częstości wstępowania tej choroby u osób w starszym wieku oraz podjętych właściwych działań profilaktycznych (np. lepsza kontrola ciśnienia tętniczego). Analiza uzyskanych wyników w badaniu PolSenior2 będzie miała z pewnością istotne znaczenie dla dalszego planowania polityki zdrowotnej u osób w wieku podeszłym w Polsce, nie tylko w celu zmniejszenia częstości występowania przewlekłej choroby nerek, lecz także w celu zmniejszenia ryzyka wystąpienia groźnych dla życia następstw tej choroby, głównie ze strony układu sercowo-naczyniowego.
W pierwszej kolejności należy uwzględnić konieczność skuteczniejszego leczenia chorób uczestniczących w patogenezie przewlekłej choroby nerek, w tym oprócz nadciśnienia tętniczego (co już miało miejsce w ostatniej dekadzie), również cukrzycy (stosowanie nowych leków przeciwcukrzycowych, które wykazują działanie nefro- i kardioprotekcyjne) oraz leczenie kamicy i zakażeń dróg moczowych, których częstość występowania znamiennie wzrosła w ostatniej dekadzie. Na podkreślenie zasługuje konieczność zwiększenia działalności profilaktycznej i edukacyjnej przez lekarzy rodzinnych w tym zakresie.

Prof. Magdalena Durlik
Przeszczepianie nerek u osób w podeszłym wieku
Przeszczepienie nerki jest metodą z wyboru leczenia nerkozastępczego, ponieważ w porównaniu z dializoterapią przedłuża życie, poprawia jego jakość, a w przewlekłej opiece jest tańsze niż dializoterapia.
Wyniki przeszczepienia nerki od żywego dawcy są lepsze niż od zmarłego, także wyniki przeszczepienia wyprzedzającego, przed rozpoczęciem dializ, są lepsze niż u osób dializowanych. Optymalnym postępowaniem jest przeszczepienie nerki wyprzedzające od żywego dawcy. W Polsce jednak jest to bardzo rzadkie postępowanie, ponieważ odsetek transplantacji od żywego dawcy wynosi 5 proc. wszystkich zabiegów. Również często zbyt późne zgłoszenie pacjenta do ośrodka transplantacyjnego uniemożliwia przygotowanie go do przeszczepienia przed okresem dializ (potrzebne są 3–6 miesięcy).
Postęp medycyny przyczynił się do wydłużenia życia, stąd obserwujemy zjawisko starzenia się populacji, dotyczy to także rosnącej liczby starszych dawców i starszych biorców nerki. W Polsce odsetek osób >65. roku życia zarejestrowanych w Krajowej Liście Oczekujących jako potencjalni biorcy nerki sięga 20 proc. i systematycznie rośnie. W USA w latach 2014–2017 przeszczepiono nerkę 19 proc. biorcom w wieku 65–90 lat – odsetek ten systematycznie wzrasta od 1995 r., kiedy to wynosił 6,9 proc.
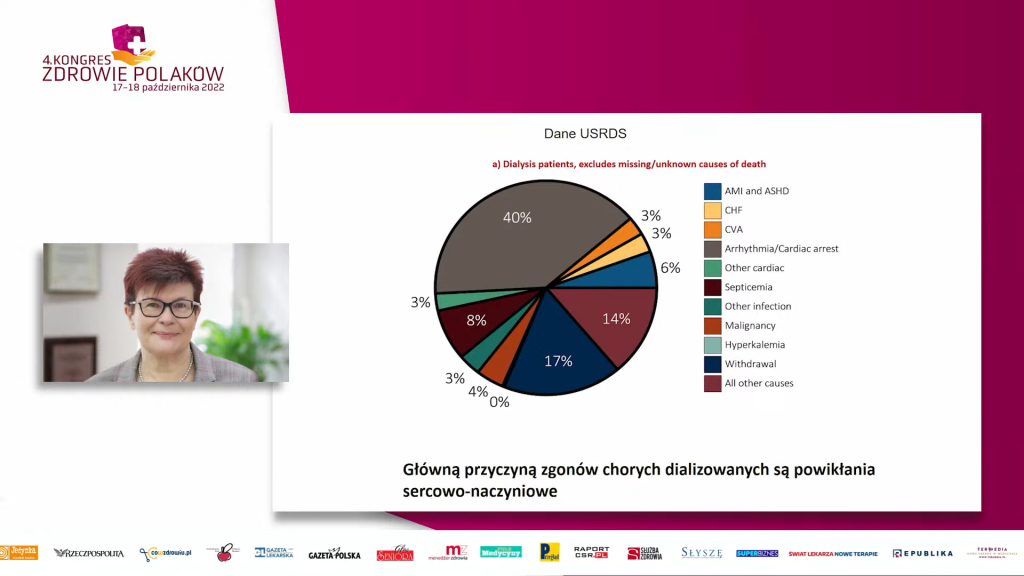
W Polsce na koniec 2021 r. dializowano 19 416 osób, w tym 58 proc. powyżej 65. roku życia. Główną przyczyną schyłkowej niewydolności nerek w Polsce i na świecie jest cukrzyca typu 2 (30 proc. dializowanych).
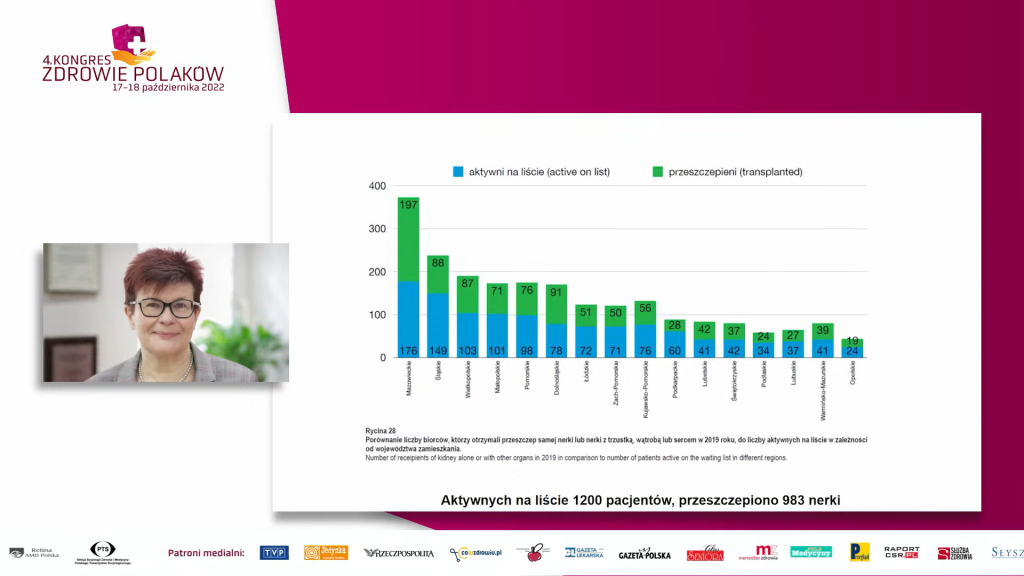
Tylko około 3 proc. dializowanych otrzymało przeszczep nerki w 2021 r., na aktywnej liście oczekujących na transplantację było tylko 5,43 proc. wszystkich dializowanych. Do końca listopada 2022 r. wykonano w Polsce 694 transplantacje nerki. To liczba porównywalna z dwoma ostatnimi latami pandemii i o 200 transplantacji mniejsza niż w 2019 r.
Wzrastająca liczba osób zgłaszanych do transplantacji powoduje, że kolejka się wydłuża, średni czas oczekiwania na pierwsze przeszczepienie nerki wynosi 442 dni.
Wskazaniem do przeszczepienia nerki jest schyłkowa niewydolność nerek własnych. Potencjalnego biorcę można zgłosić na listę oczekujących, gdy czynność jego nerek osiągnie piąte stadium, czyli eGFR<15 ml/min. Wiek nie jest przeciwwskazaniem do transplantacji, należy uwzględnić choroby współistniejące, zespół kruchości.
W Polsce zbyt niski odsetek osób ze schyłkową niewydolnością nerek otrzymuje przeszczep nerki, w tym również w wieku podeszłym.
Transplantacja nerki u starszego biorcy związana jest z lepszą przeżywalnością w porównaniu ze starszymi chorymi dializowanymi. Starzenie się układu immunologicznego powoduje zmiany w odpowiedzi wrodzonej i nabytej. Obserwuje się zmniejszoną aktywność limfocytów T i B, stąd u starszych biorców rzadziej występuje proces ostrego odrzucania. Przeżycie przeszczepu jest porównywalne lub lepsze w zestawieniu z młodszymi biorcami. Natomiast u starszych biorców opisywana jest większa częstość zgonów z czynnym przeszczepem spowodowana współchorobowością (choroby układu krążenia, infekcje, nowotwory).
Według obowiązujących w wielu państwach zasad alokacji narządów starszy biorca najczęściej otrzymuje nerkę od starszego dawcy (również w Polsce). Nerka od starszego dawcy jest zazwyczaj jakościowo gorsza, obserwuje się większe ryzyko opóźnionej funkcji przeszczepu i utraty czynności.
Nerka starszego dawcy cechuje się związanym z wiekiem upośledzeniem funkcji, większą podatnością na uszkodzenie niedokrwienne i na toksyczne działanie leków, obniżonymi zdolnościami naprawczymi, zwiększoną immunogennością. Większa immunogenność może nasilać ryzyko procesu odrzucania, ale osłabiony układ immunologiczny starszego biorcy „toleruje” przeszczep od starszego dawcy.
Starsi biorcy wymagają wnikliwej oceny układu krążenia, gdyż jest to główna przyczyna zgonów po transplantacji. Należy przeprowadzić badania przesiewowe w kierunku nowotworów i monitorować ryzyko po transplantacji.
U osób w starszym wieku dochodzi do zmian w farmakokinetyce leków, zwłaszcza inhibitorów kalcyneuryny – biorcy w starszym wieku wymagają niższych dawek CNI w celu osiągnięcia porównywalnego poziomu leku we krwi. Natomiast wiek nie wpływa na farmakokinetykę i farmakodynamikę (aktywność IMPDH) MPA u starszych biorców. Nie ma wskazań do dostosowania dawki MPA do wieku biorcy.
Osoby starsze nie są włączane do randomizowanych badań klinicznych, dlatego badania oceniające skuteczność i bezpieczeństwo różnych strategii leczenia immunosupresyjnego w populacji starszych biorców nerki są nieliczne (2 badania randomizowane i 8 badań obserwacyjnych).
Na podstawie przeprowadzonej analizy danych literaturowych grupa robocza ERA-EDTA-DESCARTES (Developing Education Science and Care for Renal Transplantation in European States) proponuje następujące schematy immunosupresji u starszych biorców nerki:
• starsi biorcy niskiego ryzyka immunologicznego – indukcja antyIL2R+MMF+ minimalizacja CNI+ minimalizacja GS.
Taki schemat ma na celu zmniejszenie ryzykainfekcji, nowotworów i działań ubocznych.
• starsi biorcy wysokiego ryzyka immunologicznego – indukcja przeciwciałami deplecyjnymi+CNI+MMF+GS
Taki schemat ma na celu zapobieganie procesowi ostrego odrzucania. Ostre odrzucanie związane jest u starszych biorców z większym ryzykiem utraty przeszczepu i zgonu.
Należy podkreślić, że nie ma optymalnego schematu immunosupresji u starszych biorców, podkreśla się konieczność indywidualizacji. Decyzja o wyborze postępowania powinna brać pod uwagę przede wszystkim ryzyko immunologiczne biorcy, a także uwzględniać czynniki ryzyka dawcy i współistniejące schorzenia u biorcy. U osób starszych częściej występują: powikłania sercowo-naczyniowe, metaboliczne, infekcje i nowotwory.
Biorca przeszczepu w starszym wieku wymaga kompleksowej opieki, która ma na celu osiągnięcie jak najlepszego przeżycia pacjenta i przeszczepu i dobrej jakości życia. Opieka ta obejmuje:
1. Zachowanie czynności przeszczepu
• kwalifikacja biorcy;
• pobranie narządu, prezerwacja, zapobieganie uszkodzeniu niedokrwienno-reperfuzyjnemu;
• monitorowanie czynności przeszczepu;
• optymalizacja i indywidualizacja leczenia immunosupresyjnego:
– monitorowanie poziomów leków immunosupresyjnych;
• wykrywanie i leczenie powikłań, profilaktyka:
– zakażenia;
– nowotworów;
– chorób układu krążenia;
– zaburzeń metabolicznych.
2. Edukację pacjenta.
Podsumowując, przeszczepienie nerki w starszym wieku nie jest przeciwwskazane, biorcy odnoszą korzyść z lepszego przeżycia i jakości życia.
Link do nagrania:
Dzień 2., kanał 3. – czas rozpoczęcia: 6:52:23

